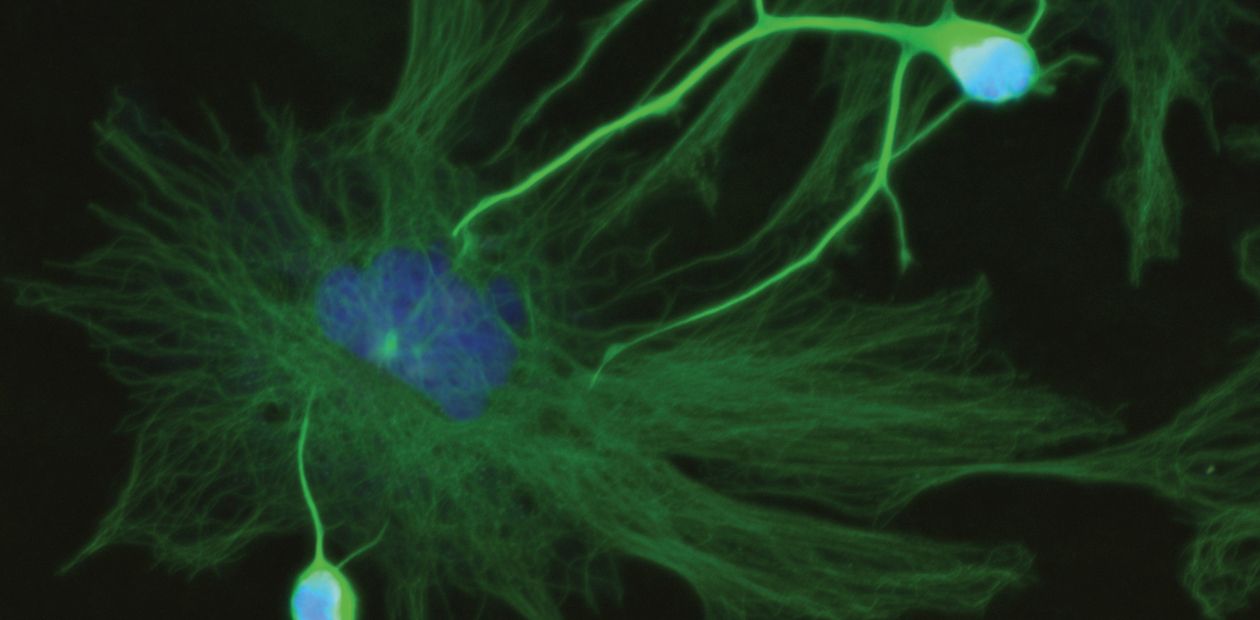
Плацебо может «обучать» нейроны бороться с болезнью Паркинсона
Болезнь Паркинсона – достаточно распространенное заболевание, особенно у людей пожилого возраста: в возрастной группе от 75 до 85 лет этим недугом страдают от 1 до 3%. В качестве причин называют генетическую предрасположенность и воздействие факторов окружающей среды. В основе болезни лежит постепенная гибель нервных клеток в области мозга, называемой «черная субстанция», нейроны которой синтезируют дофамин. Название «черная» обусловлено обилием темного пигмента меланина, побочного продукта синтеза дофамина.
Дофамин в центральной нервной системе играет роль нейромедиатора, то есть, он передает сигналы между клетками в определенных зонах мозга. Его «роли» довольно разнообразны. Широко известна функция дофамина как «вещества удовольствия», обеспечивающего функционирование «системы вознаграждения», исходно «придуманной» природой для поощрения деятельности, необходимой для выживания и продолжения рода, например, это удовольствие от принятия пищи или полового контакта.
Другая важная функция дофамина – участие в регуляции работы двигательной сферы. Недостаток дофамина приводит к рассогласованию деятельности двигательных систем мозга и появлению неконтролируемой мышечной активности, что выражается в симптомах болезни Паркинсона. Это общая скованность (ригидность) мышц, дрожь в руках или во всем теле, замедленные, затрудненные движения; сутулая, согбенная поза, шаркающая походка, неустойчивость при ходьбе. Со временем симптомы прогрессируют и приковывают человека к инвалидному креслу, хотя лечение позволяет замедлить прогрессирование болезни и значительно улучшить качество жизни.
Сам дофамин не может использоваться как лекарство, так как не проходит через гематоэнцефалический барьер (защитный физиологический барьер между кровеносной и центральной нервной системой), и, соответственно, не попадает туда, где он нужен – в головной мозг. Широко применяется препарат леводопа (предшественник дофамина, способный проходить через гематоэнцефалический барьер); последнее время активно используют агонисты (стимуляторы) дофаминовых рецепторов, в частности, апоморфин – синтетическое производное морфина, впрочем, не вызывающее привыкания. Не так давно появилась методика так называемой глубокой стимуляции мозга – симптомы облегчаются за счет непосредственной стимуляции пораженных участков мозга электрическими импульсами определенной частоты. Это требует оперативного вмешательства, имплантации электродов в головной мозг.
Плацебо – это имитация лекарства, пустышка, «действие» которой обусловлено верой пациента в действенность препарата, самовнушением, позволяющим улучшить субъективные ощущения, хотя болезнь при этом никуда не исчезает. Последние годы довольно бурно идет дискуссия вокруг плацебо, механизмов его действия и возможностей применения. Ученые говорят о том, что нельзя говорить об эффекте плацебо вообще, могут быть разные механизмы, вполне физиологические, а не только чисто психологические.
При ряде состояний в формировании ответа на плацебо участвуют те же нейромедиаторные системы (опиоидная, каннабиоидная, дофаминергическая), которые активируются соответствующими лекарственными препаратами. Например, опиоидная система активируется соответствующим классом обезболивающих – но она же активируется, если у человека уменьшается боль в результате внушения или самовнушения после приема плацебо. Тогда какая разница – пустышка или лекарство? Другой вопрос, что плацебо действует далеко не на всех и не всегда.
Американские фармацевтические компании, тестируя в клинических испытаниях обезболивающие средства, столкнулись с проблемой. За последние десять лет более 90% потенциальных лекарственных препаратов для лечения невропатической и онкологической боли не смогли пройти клинические испытания последних стадий. Подробный «разбор полетов» (по данным 23-летнего периода) показал, что с течением времени люди стали выдавать больше положительных реакций на плацебо, эффективность «настоящих» препаратов при этом осталась прежней. Так, в 1996 г. пациенты сообщали, что лекарства облегчают боль на 27% лучше, чем плацебо, а к 2013 г. этот разрыв снизился до 9%. В таких условиях доказать преимущество препарата над плацебо стало существенно труднее. Явление было обнаружено в 35 американских (и только американских) клинических испытаниях. В качестве предполагаемой причины называют удлиннение и удорожание клинических испытаний, что повысило у участников ожидания их эффективности, которые выразились в повышении «эффективности» пустышек.
Надо сказать, что вне зависимости от этой обескураживающей американские фармацевтические компании ситуации, исследователи нередко сталкиваются с высокой позитивной реакцией на плацебо в случаях оценки эффективности препаратов, влияющих на центральную нервную систему. Это не всегда может означать, что плох тестируемый препарат. Это может означать всего лишь, что дизайн исследования не позволил должным образом ограничить эффект плацебо, который в случае нейротропных лекарств может быть сложнее, чем мы привыкли об этом думать.
В последнее время появилось несколько работ, в которых сообщается, что в определенных условиях, хотя и ненадолго, можно достичь стойкого эффекта плацебо для таких состояний как болевой синдром, некоторые нарушения в работе иммунной системы и болезнь Паркинсона. Ученые подчеркивают, что в данном случае имеют место не столько положительные ожидания, классический «эффект плацебо», снимающий поверхностные симптомы, а некое «обучение» нейронов, хотя, как конкретно это происходит, пока непонятно.
В случае болезни Паркинсона исследования проводили на пациентах, которым была назначена операция по имплантации в мозг электродов для глубокой стимуляции мозга. Эксперимент был поставлен во время проведения операции, так как это дало возможность непосредственно измерять активность нейронов, их реакцию на лекарство или плацебо.
Одна группа участников до операции не получала никаких лекарств, и эти люди на инъекцию плацебо (физиологического раствора), сделанную в процессе хирургического вмешательства, не реагировали, хотя им было сказано, что будет вводится апоморфин. У другой группы пациентов, участникам которой за несколько дней до операции делали ежедневные (от одного до четырех раз) инъекции апоморфина, инъекция плацебо вызвала повышение активности нейронов в таламусе – зоне мозга, в которой при дефиците дофамина активность нейронов падает. Также у них снизилась ригидность мышц, что было подтверждено врачом, который не знал ни о цели исследования, ни о лечении, которое получили пациенты.
При этом, чем больше было количество инъекций апоморфина, тем дольше впоследствии пациент реагировал на плацебо как на лекарство, правда, все равно этот эффект исчезал максимум через день. Поскольку апоморфин выводится быстро, нельзя объяснить полученный результат его остаточным действием. Ученые надеются, что, если период приема лекарства удлиннить, то и эффект плацебо тоже будет дольше.
В похожих исследованиях относительно болевого синдрома, эффект плацебо сохранялся даже тогда, когда люди знали, что им дали пустышку. В отношении пациентов с болезнью Паркинсона пока такие исследования не проводились, но в любом случае, есть надежда, что возможно будет использовать плацебо в клинической практике, информируя пациентов о том, что в схеме лечения присутствуют и инертные вещества. И, конечно, необходимы исследования, чтобы выяснить, действительно ли в долгосрочной перспективе эпизодическое применение плацебо вследствие «обучения» соответствующих нейронов принесет пользу.
По: http://www.nature.com, http://www.nature.com и http://ecancer.org
Фото: ZEISS Microscopy https://www.flickr.com, авторские права https://creativecommons.org, был изменен размер картинки.
Подготовила Мария Перепечаева